
Inhalt
Um Epilepsie zu diagnostizieren, muss Ihr Arzt überprüfen, ob Sie zwei oder mehr nicht provozierte Anfälle hatten, und dann herausfinden, um welche Art von Anfällen es sich handelt. Dies kann eine neurologische Untersuchung und eine Vielzahl von Tests umfassen, von denen der häufigste ein Elektroenzephalogramm (EEG) ist. Andere Tests können Blutuntersuchungen, eine Computertomographie (CT), Magnetresonanztomographie (MRT) und eine Positronenemissionstomographie (PET) umfassen. Es ist wichtig, dass Ihr Arzt genau diagnostiziert, welche Art von Anfällen Sie haben und wo sie beginnen, um die effektivste Behandlung zu finden.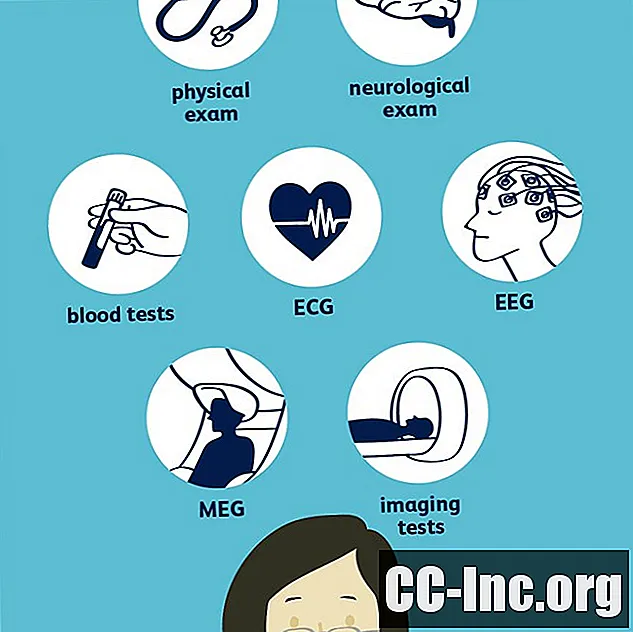
Körperliche Untersuchung / Krankengeschichte
Ihr Arzt überprüft zunächst Ihre Kranken- und Familienanamnese, um festzustellen, ob in Ihrer Familie Anfälle auftreten, und fragt nach den aufgetretenen Symptomen.
Die Diagnose von Epilepsie kann schwierig sein, da Ihr Arzt Sie höchstwahrscheinlich nicht bei einem Anfall beobachten wird. Es ist hilfreich, wenn Sie einen detaillierten Verlauf führen, einschließlich:
- Was Sie getan haben, bevor Ihr Anfall begann
- Wie Sie sich vorher, während (wenn Sie sich an etwas erinnern) und danach gefühlt haben
- Wie lange dauerte der Anfall?
- Alles, was es ausgelöst haben könnte
- Besonderheiten in Bezug auf Empfindungen, Gefühle, Geschmäcker, Geräusche oder visuelle Phänomene
Erhalten Sie detaillierte Beschreibungen von allen, die Ihre Anfälle miterlebt haben. Augenzeugenberichte sind für die Diagnose von Epilepsie von unschätzbarem Wert.
Sie werden wahrscheinlich auch eine körperliche Untersuchung durchführen lassen, damit Ihr Arzt überprüfen kann, ob eine Grunderkrankung vorliegt, die Ihre Anfälle verursacht. Wenn Sie bereits an einer chronischen Erkrankung leiden, teilen Sie dies Ihrem Arzt unbedingt mit, da dies möglicherweise einen Beitrag leistet.
Selbst wenn Ihre Grunderkrankung nicht die Ursache ist, kann sie dennoch alle von Ihrem Arzt verschriebenen Medikamente gegen Krampfanfälle beeinträchtigen, indem sie eine schlechte Absorption oder negative Wechselwirkungen verursachen.
Sie können unseren Arztdiskussionsleitfaden unten verwenden, um ein Gespräch mit Ihrem Arzt über Ihre Symptome und die Manifestation Ihrer Anfälle zu beginnen.
Diskussionsleitfaden für Epilepsie-Ärzte
Holen Sie sich unseren druckbaren Leitfaden für Ihren nächsten Arzttermin, damit Sie die richtigen Fragen stellen können.

Labore und Tests
Ihr Arzt kann eine Reihe von Labors und Tests bestellen, um bei der Diagnose zu helfen.
Neurologische Tests
Um festzustellen, wie sich Ihre Anfälle auf Sie auswirken können, führt Ihr Arzt möglicherweise einige neurologische Tests durch, um Ihr Verhalten sowie Ihre intellektuellen und motorischen Fähigkeiten zu beurteilen. Dies kann auch dazu beitragen, festzustellen, welche Art von Epilepsie Sie haben.
Eine neurologische Untersuchung kann das Testen Ihrer Reflexe, Ihres Gleichgewichts, Ihrer Muskelkraft, Ihrer Koordination und Ihrer Gefühlsfähigkeit umfassen. Wenn bei Ihnen Epilepsie diagnostiziert wird, wird Ihr Arzt wahrscheinlich jedes Mal eine kurze neurologische Untersuchung durchführen, wenn Sie eine Untersuchung durchführen müssen wie Ihre Medikamente Sie beeinflussen.
Bluttests
Sie werden wahrscheinlich einige Blutuntersuchungen durchführen lassen, einschließlich eines umfassenden Stoffwechsel-Panels, um sicherzustellen, dass Ihre Nieren, Ihre Schilddrüse und andere Organe ordnungsgemäß funktionieren und nicht die Ursache für Ihre Anfälle sind.
Möglicherweise können Sie auch ein vollständiges Blutbild (CBC) durchführen lassen, um nach Infektionen zu suchen. Eine Blutuntersuchung kann auch Ihre DNA auf genetische Zustände untersuchen, die Ihre Anfälle erklären könnten.
Elektrokardiogramm (EKG)
Da bei Epilepsie eine Fehldiagnose auftreten kann, wenn Sie tatsächlich an einer als Synkope bekannten Erkrankung leiden (siehe "Differentialdiagnosen" weiter unten), möchte Ihr Arzt möglicherweise ein Elektrokardiogramm (EKG) erstellen, um Ihr Herz zu überprüfen. Ein EKG kann eine Herzrhythmusstörung (abnormaler Herzschlag) ausschließen, die möglicherweise eine Synkope verursacht hat.
Ein EKG ist ein schneller und schmerzloser Test, bei dem die elektrische Aktivität in Ihrem Herzen mehrere Minuten lang mithilfe von an Ihrer Brust befestigten Elektroden gemessen und aufgezeichnet wird. Ihr Arzt kann dann feststellen, ob Ihr Herz regelmäßig schlägt und ob es zu hart gearbeitet wird oder nicht.
Elektroenzephalogramm (EEG)
Ein Elektroenzephalogramm (EEG) ist das häufigste diagnostische Instrument, das Ärzte bei Epilepsie verwenden, da es abnormale Gehirnwellen aufnimmt. Ein abnormales EEG unterstützt jedoch lediglich die Diagnose von Anfällen. es kann sie nicht ausschließen, da manche Menschen zwischen den Anfällen normale Gehirnwellen haben.
Andere haben eine abnormale Gehirnaktivität, selbst wenn sie keinen Anfall haben. Abnormale Gehirnwellen können auch auftreten, wenn Sie einen Schlaganfall, ein Kopftrauma oder einen Tumor hatten.
Es kann hilfreich sein, wenn möglich innerhalb von 24 Stunden nach Ihrem ersten Anfall ein EEG zu haben.
Ihr Arzt lässt Sie möglicherweise sehr früh am Morgen zu Ihrem EEG kommen, wenn Sie noch schläfrig sind, oder Sie müssen bis spät in die Nacht zuvor aufbleiben, um die Wahrscheinlichkeit zu erhöhen, dass Anfallsaktivitäten aufgezeichnet werden.
Bei diesem Verfahren werden Elektroden mit einem abwaschbaren Kleber an Ihrer Kopfhaut befestigt. Die Elektroden sind mit Drähten verbunden, die sie mit einem EEG-Gerät verbinden, das die elektrische Aktivität Ihres Gehirns aufzeichnet, normalerweise während Sie wach sind. Die Elektroden dienen lediglich der Erkennung und leiten keinen Strom. Daher ist dies ein völlig schmerzfreier Vorgang. Ein EEG kann je nach Anweisung Ihres Arztes zwischen 20 Minuten und zwei Stunden dauern.
Gehirnwellen werden als verschnörkelte Linien aufgezeichnet, die als Spuren bezeichnet werden, und jede Spur repräsentiert einen anderen Bereich in Ihrem Gehirn. Ihr Neurologe sucht nach epileptiformen Mustern, die zu Epilepsie neigen.Diese können sich als Spitzen, scharfe Wellen oder Spitzen- und Wellenentladungen manifestieren.
Wenn in Ihrem EEG abnormale Aktivitäten auftreten, kann die Spur anzeigen, wo in Ihrem Gehirn der Anfall entstanden ist. Wenn Sie beispielsweise generalisierte Anfälle haben, was bedeutet, dass beide Seiten Ihres Gehirns betroffen sind, werden sich wahrscheinlich Spitzen- und Wellenentladungen im gesamten Gehirn ausbreiten. Wenn Sie fokale Anfälle haben, was bedeutet, dass sie nur einen Bereich Ihres Gehirns betreffen, gibt es an dieser bestimmten Stelle Spitzen oder scharfe Wellen.
Ihr Arzt möchte möglicherweise, dass Sie ein EEG mit hoher Dichte anstelle eines klassischen EEG haben. Dies bedeutet nur, dass die Elektroden näher beieinander platziert sind, wodurch Sie genauer bestimmen können, wo in Ihrem Gehirn Ihre Anfälle beginnen.
Magnetenzephalographie (MEG)
Die Neuronen in Ihrem Gehirn erzeugen elektrische Ströme, die wiederum kleine Magnetfelder erzeugen, die mit der Magnetenzephalographie (MEG) gemessen werden können. Ein MEG wird häufig gleichzeitig mit einem EEG durchgeführt oder mit der Magnetresonanztomographie (MRT) verwendet. und kann besonders hilfreich sein, um den Bereich Ihres Gehirns zu bestimmen, aus dem Ihre Anfälle stammen.
Ähnlich wie ein EEG ist ein MEG nicht invasiv und schmerzfrei und verwendet Metallspulen und Sensoren, um Ihre Gehirnfunktion zu messen. Es kann genauer als ein EEG sein, um den Ort Ihrer Anfälle zu erkennen, da Ihr Schädel und das Ihr Gehirn umgebende Gewebe die Messwerte nicht beeinträchtigen, während sie die Messwerte eines EEG beeinflussen. Die beiden Tests ergänzen sich jedoch, da jeder Anomalien erkennen kann, die der andere nicht.
Bildgebung
Ihr Arzt möchte möglicherweise einen oder mehrere bildgebende Tests Ihres Gehirns durchführen, um Anomalien festzustellen und festzustellen, wo in Ihrem Gehirn die Anfälle entstehen.
Magnetresonanztomographie (MRT)
Die Magnetresonanztomographie (MRT) verwendet ein Magnetfeld und Radiowellen, um ein detailliertes Bild Ihres Gehirns zu erhalten. Sie gilt als die beste Bildgebungsmethode für Epilepsie, da sie besonders empfindlich auf die Erkennung einer Vielzahl von Anfallsursachen reagiert. Es kann strukturelle Gehirnanomalien und -läsionen ausschließen, die Ihre Anfälle verursachen können, sowie Bereiche, die sich abnormal entwickelt haben und die weiße Substanz Ihres Gehirns verändern.
Computertomographie (CT) -Scan
Ein Computertomographie-Scan (CT) verwendet Röntgenstrahlen und kann verwendet werden, um offensichtliche Probleme in Ihrem Gehirn zu finden, wie Blutungen, Zysten, große Tumoren oder offensichtliche strukturelle Anomalien. Ein CT-Scan kann in der Notaufnahme verwendet werden, um Schließen Sie alle Zustände aus, die sofort behandelt werden müssen. Eine MRT wird jedoch als empfindlicher angesehen und normalerweise in nicht dringenden Situationen eingesetzt.
Positronenemissionstomographie (PET)
Wenn Sie einen PET-Scan durchführen, wird eine geringe Dosis radioaktiven Materials in Ihre Vene injiziert, um aufzuzeichnen, wie Ihr Gehirn Zucker verwendet. Dieser Scan wird normalerweise zwischen Anfällen durchgeführt, um Bereiche in Ihrem Gehirn zu identifizieren, die Zucker nicht gut metabolisieren, ein Indikator für den Ursprung des Anfalls. Dieser Test ist besonders hilfreich, wenn Sie fokale Anfälle haben.
Computertomographie mit Einzelphotonenemission (SPECT)
Ein Einzelphotonen-Emissions-Computertomographie-Test (SPECT) ist ein spezialisierter Test, der normalerweise nur verwendet wird, wenn andere Tests nicht feststellen konnten, wo Ihre Anfälle beginnen. Wenn Sie einen Anfall haben, fließt mehr Blut in den Bereich Ihres Anfalls Gehirn, aus dem es stammt.
Ein SPECT-Test ist mit einem CT-Scan identisch, mit der Ausnahme, dass Ihnen wie bei einem PET-Scan unmittelbar vor dem Scan selbst eine geringe Dosis radioaktives Material injiziert wird. Das radioaktive Material zeigt die Blutflussaktivität in Ihrem Gehirn und hilft dabei, den Ursprung Ihrer Anfälle zu bestimmen.
Differentialdiagnosen
Einige andere Erkrankungen können wie eine Anfallsleiden aussehen, und Ihr Arzt muss sie möglicherweise ausschließen, bevor Sie Epilepsie diagnostizieren.
Synkope
Eine Synkope tritt auf, wenn Sie aufgrund eines Mangels an Blutfluss zum Gehirn das Bewusstsein verlieren, was dazu führen kann, dass Ihre Muskeln ruckeln oder sich versteifen, ähnlich wie bei einem Anfall. Ihr Körper reagiert überreagiert und Ihr Blutdruck und Ihre Herzfrequenz sinken, wodurch Sie in Ohnmacht fallen. Sobald Sie sich hinlegen, kann das Blut durch die Schwerkraft zu Ihrem Herzen zurückkehren und Sie werden schnell wieder bewusst.
Es kann fälschlicherweise als Epilepsie diagnostiziert werden, insbesondere wenn niemand Zeuge des Ereignisses war.
Die häufigste Ursache für Synkope ist vasovagale Synkope. Dieser Zustand wird auch als einfacher Ohnmachtsanfall oder Reflexsynkope bezeichnet und tritt aufgrund eines neurologischen Reflexes auf, der häufig durch Faktoren wie Schmerz, Schreck, eine störende Situation, Stress oder den Anblick von Blut ausgelöst wird.
Wenn Ihr Arzt den Verdacht hat, dass die vasovagale Synkope die Ursache für einen Anfall ist, können Sie einen Kipptisch-Test durchführen lassen, um die Diagnose zu erleichtern. Bei einem Kipptisch-Test legen Sie sich auf einen Tisch, der langsam nach oben in eine stehende Position gekippt wird, während Ihr Blutdruck und Ihre Herzfrequenz überwacht werden, um festzustellen, wie sie auf die Schwerkraft reagieren. Dies kann zu Ohnmacht führen.
Einige Menschen mit vasovagaler Synkope haben Warnzeichen, die darauf hindeuten, dass sie in Ohnmacht fallen, wie z. B. Schwitzen, Übelkeit, verschwommenes Sehen oder Schwäche, andere jedoch nicht.
Langes QT-Syndrom kann auch Synkope verursachen. Dies ist eine Erbkrankheit des elektrischen Herzsystems, die den Herzschlag steuert. Menschen mit einem langen QT-Syndrom können plötzliche, unerwartete Episoden einer besonderen Art von ventrikulärer Tachykardie entwickeln, einem potenziell gefährlichen schnellen Herzrhythmus, der häufig zu einer plötzlichen Synkope und sogar zu einem plötzlichen Herzstillstand führt. Das einmal diagnostizierte Long-QT-Syndrom kann wirksam behandelt werden.
Es gibt andere Zeiten, in denen der Synkopenauslöser unbekannt ist, aber die Episoden treten normalerweise im Stehen auf.
Ein Unterschied zwischen einem Anfall und einer Synkope besteht darin, dass Sie sofort wach werden, wenn Sie nach der Synkope aufwachen. Bei einem Anfall sind Sie oft einige Minuten oder länger müde und desorientiert. Es ist sehr selten, dass sowohl Synkope als auch Anfall gleichzeitig auftreten.
Transitorische ischämische Attacke
Ein vorübergehender ischämischer Anfall (TIA) wird oft als Mini-Schlaganfall bezeichnet und ist bei älteren Erwachsenen weitaus wahrscheinlicher. Während einer TIA wird der Blutfluss zu Ihrem Gehirn vorübergehend blockiert und Ihre Symptome können denen eines Schlaganfalls ähneln. Im Gegensatz zu einem Schlaganfall verschwindet er jedoch normalerweise innerhalb weniger Minuten ohne dauerhaften Schaden. Eine TIA kann ein Warnsignal dafür sein, dass Sie in Zukunft einen Schlaganfall haben werden und immer ärztliche Hilfe benötigen.
Eine TIA kann mit einem Anfall verwechselt werden. Gelegentlich haben Menschen während einer TIA wackelige Gliedmaßen, obwohl dies nicht üblich ist. Sowohl TIAs als auch eine als aphasische Anfälle bekannte Art von Anfällen können Aphasie verursachen (andere können nicht sprechen oder verstehen). Ein Unterschied besteht darin, dass dies bei einer TIA plötzlich geschieht und nicht schlimmer wird, während es bei einem aphasischen Anfall typischerweise fortschreitet.
Sowohl TIA als auch Anfälle können dazu führen, dass Sie plötzlich zu Boden fallen, was als Fallangriff bezeichnet wird. Wenn Sie ein älterer Erwachsener sind und noch nie einen Anfall hatten, wird Ihr Arzt Sie wahrscheinlich testen, um eine TIA auszuschließen oder zu bestätigen.
Migräne
Sowohl Migräne als auch Epilepsie sind mit Episoden von Hirnfunktionsstörungen verbunden und weisen einige Symptome auf, darunter Kopfschmerzen, Übelkeit, Erbrechen, visuelle Aura, Kribbeln und Taubheitsgefühl. Eine persönliche oder familiäre Migräne-Vorgeschichte kann ein wichtiger Hinweis sein, der Ihrem Arzt hilft, zwischen den beiden Bedenken zu unterscheiden.
Während Kopfschmerzen das Markenzeichen einer Migräne sind, bekommen 45 Prozent der Menschen mit Epilepsie sie auch nach einem Anfall, und die Schmerzen können sich ähnlich wie bei einer Migräne anfühlen. Darüber hinaus fühlen sich bis zu einem Drittel der Menschen mit Migräne nicht Kopfschmerzen mit mindestens einigen ihrer Migräne.
Viele Menschen mit Migräne haben eine visuelle Aura, die sie wissen lässt, dass eine Migräne kommt. Eine visuelle Aura kann bei Epilepsie auftreten, die auch im Hinterhauptlappen des Gehirns auftritt. Epileptische Auren dauern in der Regel nur wenige Minuten, während Migräne-Auren bis zu einer Stunde dauern können.
Somatosensorische Symptome wie Taubheitsgefühl, Kribbeln, Schmerzen und das Gefühl, dass eines oder mehrere Ihrer Gliedmaßen "schlafen", können sowohl bei Epilepsie als auch bei Migräne auftreten. Wie visuelle Auren breiten sie sich langsam aus und können bei Migräne bis zu einer Stunde anhalten, während sie schnell auftreten und bei Epilepsie nur wenige Minuten anhalten.
Bewusstlosigkeit und motorische Aktivität wie Muskelversteifung oder Ruckeln sind bei Migräne sehr ungewöhnlich, daher ist es weitaus wahrscheinlicher, dass diese Symptome Epilepsie sind. Verwirrung oder Schläfrigkeit, die einige Zeit nach einer Episode anhält, treten häufiger bei Epilepsie auf, können aber auch bei bestimmten Arten von Migräne auftreten.
Panikattacken
Wenn Sie zu Panikattacken neigen, liegt wahrscheinlich eine Angststörung vor. Symptome einer Panikattacke sind Schwitzen, erhöhte Herzfrequenz, ein Gefühl des bevorstehenden Untergangs, Brustschmerzen, Benommenheit und Atemnot. Eine Panikattacke kann auch zu Wackeln und Zittern führen. In seltenen Fällen kann die Hyperventilation, die häufig mit einem Angriff einhergeht, dazu führen, dass Sie kurz das Bewusstsein verlieren. All dies kann mit Anzeichen eines Anfalls verwechselt werden.
Panikattacken werden besonders wahrscheinlich mit Anfällen verwechselt, wenn Sie sich vor einem Angriff nicht ängstlich oder gestresst fühlen. Krampfanfälle können auch mit Panikattacken verwechselt werden, da Angststörungen häufig zusammen mit Epilepsie auftreten und Angst nach einem Krampfanfall auftreten kann, insbesondere bei Temporallappenepilepsie.
Ein Weg, um den Unterschied zwischen einer Panikattacke und einem Anfall zu erkennen, besteht darin, dass eine Panikattacke von Minuten bis Stunden dauern kann, während Anfälle abrupt auftreten und normalerweise weniger als zwei Minuten dauern.
Motorische Automatismen wie Schmatzen oder Blinzeln der Lippen, Reaktionslosigkeit und Schläfrigkeit nach einer Episode sind bei einer Panikattacke ebenfalls unwahrscheinlich, treten jedoch häufig bei Anfällen auf.
Psychogene nicht-epileptische Anfälle
Während psychogene nicht-epileptische Anfälle (PNES) wie normale Anfälle aussehen, gibt es keine abnormale elektrische Gehirnaktivität, die sie mit Epilepsie verbindet. Die Ursache dieser Anfälle scheint eher psychischer als physischer Natur zu sein, und sie werden im diagnostischen und statistischen Handbuch für psychische Störungen, 5. Auflage (DSM-5) als Subtyp der Konversionsstörung unter den somatischen Symptomen und verwandten Störungen eingestuft. Die Video-EEG-Überwachung wird normalerweise zur Diagnose von PNES verwendet.
Es gibt verschiedene Unterschiede zwischen epileptischen Anfällen und psychogenen nicht-epileptischen Anfällen:
Epileptische AnfälleNormalerweise dauert es zwischen 1 und 2 Minuten
Die Augen sind normalerweise offen
Die motorische Aktivität ist spezifisch
Vokalisierung ist ungewöhnlich
Schneller Herzschlag ist häufig
Blaustich auf der Haut ist häufig
Zu den Symptomen nach dem Anfall zählen Schläfrigkeit, Verwirrtheit und Kopfschmerzen
Kann länger als 2 Minuten sein
Die Augen sind oft geschlossen
Die motorische Aktivität ist variabel
Vokalisierung ist üblich
Schneller Herzschlag ist selten
Blaustich auf der Haut ist selten
Die Symptome nach dem Anfall sind minimal und klingen schnell ab
Narkolepsie mit Kataplexie
Narkolepsie ist eine Schlafstörung, die Episoden extremer Schläfrigkeit verursacht, in denen Sie den ganzen Tag über einige Sekunden bis einige Minuten einschlafen können. Dies kann jederzeit passieren, auch wenn Sie gehen, sprechen oder fahren. Es ist selten und betrifft schätzungsweise 135.000 bis 200.000 Menschen in den Vereinigten Staaten.
Wenn Sie an Narkolepsie mit Kataplexie leiden, die als Typ-1-Narkolepsie bezeichnet wird, tritt auch ein plötzlicher teilweiser oder vollständiger Verlust des Muskeltonus auf, der zu Sprachstörungen, Knickknicken und sogar Stürzen führen kann. Dies kann mit einem atonischen Anfall verwechselt werden, der auch dazu führt, dass Sie den Muskeltonus verlieren.
Eine Möglichkeit, zwischen beiden zu unterscheiden, besteht darin, dass Kataplexie normalerweise auftritt, nachdem Sie starke Emotionen wie Lachen, Angst, Überraschung, Wut, Stress oder Aufregung erfahren haben. Ihr Arzt kann eine Schlafstudie und einen MSLT (Multiple Sleep Latency Test) durchführen, um Narkolepsie zu diagnostizieren.
Paroxysmale Bewegungsstörungen
Es gibt verschiedene paroxysmale Bewegungsstörungen, die aufgrund von unwillkürlichen Zuckungen, Krümmungen oder sich wiederholenden Bewegungen, die zu unterschiedlichen Zeiten auftreten können, wie Epilepsie aussehen können.
Die Ursache dieser Störungen ist nicht bekannt, aber sie können ohne Grund auftreten, in Ihrer Familie auftreten oder auftreten, wenn Sie an einer anderen Krankheit wie Multipler Sklerose (MS), Schlaganfall oder einer traumatischen Hirnverletzung leiden. Medikamente gegen Krampfanfälle können bei bestimmten Arten dieser Störungen hilfreich sein. Sie werden häufig anhand Ihrer Vorgeschichte und möglicherweise anhand eines videoüberwachten EEG diagnostiziert.
Wie Epilepsie behandelt wird